Rakovina prsu je nejčastějším maligním novotvarem diagnostikovaným u žen. Výskyt rakoviny prsu se neustále zvyšuje - v Polsku je každý rok diagnostikováno přibližně 18 000 nových případů. Navzdory rostoucímu trendu onemocnění se účinnost této léčby rakoviny neustále zlepšuje.Díky preventivním prohlídkám je stále častěji detekována v rané fázi - kdy jsou šance na úplné uzdravení mnohem větší. Jaké jsou rizikové faktory pro vznik rakoviny prsu? Které příznaky by měly být znepokojující? Jak probíhá diagnostika a léčba?
Rakovina prsu je běžný název - lékaři používají názvy rakovina prsu nebo rakovina mléčné žlázy (latinsky. karcinom mammae). Rakovina prsu je zhoubný nádor, který vzniká v buňkách epitelu, které lemují vnitřek lalůčků a mléčných kanálků. Je také možné způsobit rakovinu jiných tkání, které tvoří prsa - nádory, které se tvoří tímto způsobem, se nazývají sarkomy. Jde však o mnohem vzácnější jev - rakoviny tvoří až 99% zhoubných novotvarů tohoto orgánu. Znát anatomii prsou, je také snadné pochopit, odkud pocházejí nejčastější formy rakoviny prsu:
- duktální karcinom prsu (z kanálků vylučujících sekreci)
- lobulární rakovina prsu (z buněk, které ji produkují)
Obsah
- Rakovina prsu - odkud pochází? Struktura prsou
- Rakovina prsu - epidemiologická data
- Rizikové faktory rakoviny prsu
- Rakovina prsu - znepokojující příznaky
- Diagnóza rakoviny prsu: historie, testy
- Typy rakoviny prsu
- Rakovina prsu - léčba
- Prevence rakoviny prsu
- Rakovina prsu a plodnost, těhotenství, kojení
- Rakovina prsu u mužů
Rakovina prsu - odkud pochází? Struktura prsou
Abychom pochopili, odkud pocházejí různé typy rakoviny prsu, je důležité pochopit, jak se tento orgán tvoří. Prsa se skládá z žlázové tkáně, která je zodpovědná za produkci mléka. Tkáň mléčných žláz je rozdělena do několika laloků (takzvaných lalůčků), ve kterých začínají kanály vylučující sekreci. Tyto trubice běží směrem k bradavce a dopravují mléko z buněk žlázy do horní části bradavky.
Parenchyma mléčné žlázy je obklopena dalšími tkáněmi: kapslí pojivové tkáně, svalovými pásy a tukovou tkání. Jeho množství v poměru k množství žlázové tkáně se mění s věkem, tělesnou hmotností a hormonálními změnami probíhajícími v těle ženy.
U mladých žen obvykle dominuje žlázová tkáň, zatímco množství jejího okolí se s věkem zvyšuje.
Rakovina prsu - epidemiologická data
Statistiky ukazují neustále rostoucí trend ve výskytu rakoviny prsu. Za posledních 30 let se počet případů v Polsku zdvojnásobil. Na druhé straně se díky preventivním vyšetřením umožňujícím včasnou diagnostiku a neustálému vývoji metod léčby systematicky zlepšují statistiky přežití.
Pětiletá míra přežití pacientů bojujících s rakovinou prsu je v současné době více než 80% (což znamená, že až 80% pacientů s diagnostikovanou touto rakovinou přežívá nejméně dalších 5 let). Frekvence diagnostiky velmi pokročilého a / nebo rozšířeného onemocnění také významně klesá.
U skupiny žen ve věku 50–69 let je největší riziko vzniku onemocnění. Stále častěji je však rakovina prsu diagnostikována také u mladších pacientek ve věkovém rozmezí 20–49 let.
Počet úmrtí na tuto rakovinu zůstává relativně konstantní. To znamená, že stále více lidí má diagnostikovánu rakovinu prsu.
Strach pacientů je neustále konfrontován s diagnózou, ale způsob, jakým je vnímán, se postupně mění. Rakovina prsu je stále častěji léčena jako chronické onemocnění - jako je astma, cukrovka nebo vysoký krevní tlak -, s nimiž lze vést normální život.
Rizikové faktory rakoviny prsu
-
Sex a rakovina prsu
99% případů rakoviny prsu je u žen. Stojí za to vědět, že mužské prsní žlázy, i když méně vyvinuté, se ve vzácných případech mohou také stát výchozím bodem pro rakovinu.
-
Věk a rakovina prsu
Riziko vzniku rakoviny prsu se zvyšuje s věkem. Nejčastějšími případy onemocnění jsou ženy ve věku 50-69 let. Vzhledem k neustále se zvyšující střední délce života je třeba očekávat rostoucí trendy ve výskytu neoplastických onemocnění, včetně rakoviny prsu.
-
Hormonální faktory a rakovina prsu
Prsní tkáň je silně ovlivněna pohlavními hormony estrogeny a progesteron. Existuje mnoho různých faktorů, které mohou ovlivněním endokrinního systému zvýšit riziko rakoviny prsu.
Jedním z nich je tzv prodloužená estrogenní stimulace, tj. dlouhá doba působení estrogenu na mléčnou žlázu. Je spojován jak s časným nástupem menstruace, tak s pozdním začátkem menopauzy.
Dalšími rizikovými faktory jsou pozdní porod prvního dítěte nebo bezdětnost.
Dopad kojení na vznik rakoviny prsu zůstává nejasný - podle některých studií způsobuje strukturální a biochemické změny v prsních žlázách, které snižují riziko rakoviny.
Užívání perorálních kontraceptiv a hormonální substituční terapie mají velký vliv na nitrokořenní metabolismus pohlavních hormonů - tyto skupiny léčiv také zvyšují pravděpodobnost rakoviny prsu.
-
Genetické faktory a rakovina prsu
Asi 5% případů rakoviny prsu je určeno genetickou predispozicí. Rodinný výskyt tohoto novotvaru souvisí s mutací genů BRCA1 a BRCA2. Zvyšuje také riziko vzniku rakoviny vaječníků.
Pouhá přítomnost mutace však neznamená, že se u pacientky vyvine rakovina prsu u 100%. Riziko se odhaduje na 50–80%, v závislosti na zdrojích.
Rakovina způsobená mutací genů BRCA1 a 2 je statisticky častější u mladších žen a je agresivnější povahy. Neoplastická ohniska se mohou objevit současně v obou prsních žlázách.
Detekce mutací BRCA1 nebo 2 je indikací pro přijetí vhodných preventivních opatření.
-
Dietní a environmentální faktory a rakovina prsu
Obezita, nízká fyzická aktivita, strava s vysokým obsahem živočišných tuků a konzumace alkoholu zvyšují riziko vzniku rakoviny prsu.
Přebytek tukové tkáně ovlivňuje hormonální rovnováhu těla, včetně metabolismu estrogenu, který je pro mléčné žlázy tak důležitý.
-
Změny v mléčných žlázách a rakovina prsu
Občas se může rakovina prsu vyvinout v důsledku dříve existujících benigních změn. Atypické proliferativní změny, při kterých jsou detekovány buňky, které mohou mít sklon k maligním, vyžadují pečlivé sledování a někdy i odstranění.
-
Historie rakoviny prsu a rakoviny prsu
Pacientky, které v minulosti měly rakovinu prsu, mají významně zvýšené riziko vzniku rakoviny v druhém prsu.
-
Expozice ionizujícímu záření a rakovina prsu
Vystavení radioterapii (např. Radioterapii) hrudníku v mladém věku může podporovat neoplastický proces.
Rakovina prsu - znepokojující příznaky
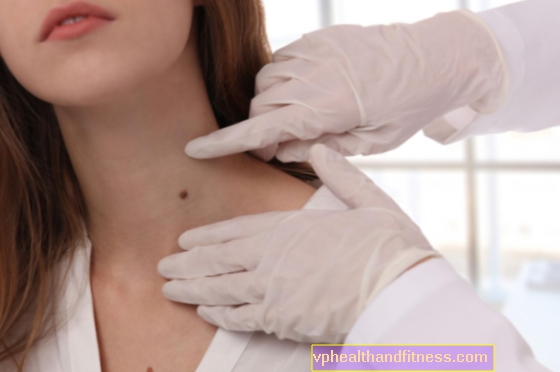
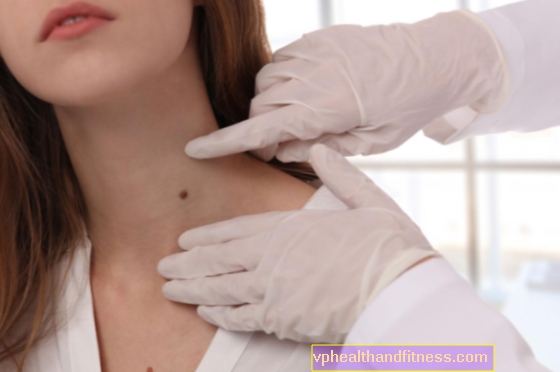
Prvním důvodem k návštěvě lékaře jsou často změny vnějšího vzhledu prsou nebo hmatná bulka v nich.
Jakákoli změna ve struktuře prsní žlázy, ztluštění kůže nebo zvrásnění, jakož i náhlá asymetrie prsu by měla být konzultována s odborníkem. Změny na bradavce jsou také znepokojivé - jakýkoli výtok, změna barvy, svědění nebo její přetahování dovnitř.
Bolest prsou je často u pacientů příčinou velké úzkosti. Tento příznak není příliš charakteristický a nemusí souviset s neoplastickou příčinou - může být důsledkem hormonálních výkyvů doprovázejících různé fáze menstruačního cyklu, přítomnosti benigních změn (např. Cyst) nebo zánětlivých.
Typickým příznakem rakoviny prsu je tzv pomerančová kůra (kůže v prsou připomíná barvu a strukturu ovoce), způsobená infiltrací a tahem vláken pojivové tkáně nádorem.
Příznak pomerančové kůry může být doprovázen tzv zánětlivá rakovina prsu. Toto je specifická forma projevu nádoru prostřednictvím známek zánětu:
- horečka
- otok
- oteplování
- bolest
- zarudnutí
Jsou způsobeny zablokováním lymfatických cév neoplastickou infiltrací s následným zastavením odtoku lymfy z mléčné žlázy. Zánětlivá rakovina je relativně agresivní a ne vždy se vyskytuje jako uzlík, což zase přispívá ke zpožděné diagnóze.
Mezi příznaky rakoviny prsu v pokročilejších stádiích mohou patřit místa spojená s tvorbou metastáz.
Obvykle jsou nejprve postiženy axilární lymfatické uzliny, což se projevuje zvětšením a otokem. Stává se, že masivní infiltrace této skupiny uzlů brání odtoku lymfy ze sousední horní končetiny a vede k jejímu otoku. Následné metastázy mohou zahrnovat uzly umístěné v supraklavikulární fosse.
Příznaky pokročilé, rozšířené formy rakoviny nejsou příliš charakteristické:
- chronická únava
- ztráta váhy
- plýtvání
Mohou také ovlivnit orgány, kde jsou metastázy nejčastější:
- játra (žloutenka)
- plíce (kašel)
- mozek (neurologické poruchy)
- kosti (bolest kostí)
Diagnóza rakoviny prsu: historie, testy
Diagnostika rakoviny prsu se provádí v několika fázích - od sběru anamnézy a fyzikálního vyšetření, přes zobrazovací testy až po podrobnou histopatologickou a molekulární diagnostiku.
-
Lékařský rozhovor
Během prvního rozhovoru s lékařem v případě podezření na rakovinu prsu byste měli očekávat otázky týkající se vašich současných onemocnění a možných chronických stavů. Historie menstruace, těhotenství v minulosti a užívání hormonálních léků by měla být obzvláště přesná. Lékař se pravděpodobně také zeptá na vaši rodinnou anamnézu malignit (včetně rakoviny prsu).
-
Vyšetření
Fyzikální vyšetření by mělo zahrnovat všechny orgány těla, se zvláště pečlivým hodnocením mléčných žláz. Palpační vyšetření může odhalit vlastnosti potenciální malignity nádoru a také vám umožní určit jeho umístění a přibližné rozměry. Při hodnocení žlázové tkáně by měl být zohledněn i tzv Spenceův ocas, který je součástí mléčné žlázy fyziologicky nalezené u některých žen a běží směrem k podpaží. Ošetřující lékař také zkontroluje stav axilárních lymfatických uzlin na známky možné metastázy.
-
Zobrazovací studie
Úlohou zobrazovacích testů je vizualizovat vnitřní strukturu prsu a umožnit předběžné posouzení povahy nalezených změn. Nejběžnější jsou:
- mamografie, což je zobrazení mléčné žlázy pomocí rentgenového záření. Jedná se o primární screeningový test na rakovinu prsu u žen starších 40 let. Mamografie je nejužitečnější při zobrazování prsou vyrobených převážně z tukové tkáně (s převahou nad žlázovou tkání). Z tohoto důvodu se u mladých pacientů používá jen zřídka. Mamografie umožňuje vizualizovat rušivé uzliny - s mikrokalcifikacemi v jejich struktuře a se sklonem k infiltraci do okolních tkání.
- USG, tj. Ultrazvukové vyšetření - jeho vlastností je dobré zobrazení žlázové tkáně. Nejčastěji se používají u mladých pacientů. Je také bezpečný pro těhotné ženy. Ultrazvuk prsu umožňuje předběžné posouzení hustoty lézí (rozlišení nádorů od například cyst naplněných tekutinou), jejich vymezení od okolních tkání a přesné rozměry.
- Magnetická rezonance (MRI) je vyšetření nejvyšší kvality obrazu a používá se v případě pochybností o interpretaci výše uvedených testů. Zobrazování magnetickou rezonancí se také někdy používá jako profylaktické vyšetření u žen z vysoce rizikových skupin (např. S mutacemi BRCA1 a 2).
-
Patomorfologické vyšetření
Sledování řezů tkáně nebo nádorových buněk pod mikroskopem má zásadní význam při diagnostice rakoviny prsu. Materiál pro vyšetření se nejčastěji získává aspirací hrubou nebo jemnou jehlou, tj. Odebráním fragmentu podezřelé tkáně speciální jehlou (obvykle pod kontrolou mamografie nebo ultrazvuku).
Patomorfologické hodnocení umožňuje určit malignitu léze, povahu její buněčné struktury a stupeň postupu. Mikroskopické vyšetření materiálů získaných během chirurgických zákroků umožňuje určit rozsah nádoru, postižení lymfatických uzlin a zachování chirurgických okrajů (zda byl nádor zcela odstraněn).
Pokroky v patomorfologické diagnostice nyní umožňují použití dalších testů (tzv. Imunohistochemie), které pomohou identifikovat jednotlivé charakteristiky rakovinných buněk a najít jejich „slabá místa“ - například přítomnost molekul vázajících hormony.
Taková podrobná analýza struktury buněk rakoviny prsu umožňuje předběžnou předpověď její citlivosti na různé typy terapie. Díky těmto předpovědím účinnosti je možné zavést individuálně přizpůsobené léčebné režimy.
-
Další výzkum
Pokud existuje podezření na pokročilý karcinom prsu, mohou být nutné další testy k nalezení metastáz. Nejběžnějšími lokalizacemi vzdálených metastatických lézí jsou játra, plíce, kosti a mozek.
Pokud existuje podezření na diseminovaný neoplastický proces, jsou objednány následující:
- rentgen hrudníku
- ultrazvuk břicha
- někdy také počítačová tomografie scintigrafie mozku a kostí
Dalším testem, který umožňuje lokalizaci metastáz, je pozitronová emisní tomografie (PET).
Stejně jako u jiných novotvarů se rakovina prsu může projevit zvýšenou koncentrací tzv nádorové markery. Nejběžnější typy markerů jsou Ca 15-3 a CEA.
Jejich význam v diagnostice rakoviny prsu je omezený: mohou naznačovat podezření na tento novotvar, ale nejsou pro něj specifické. Jejich koncentrace mohou být také zvýšené u jiných onemocnění.
Zvýšená koncentrace Ca 15-3 se také nachází v novotvarech reprodukčních orgánů nebo onemocněním jater. Na druhé straně zvýšení CEA nejčastěji doprovází kolorektální karcinom, ale může také koexistovat s jinými nemocemi (nejen rakovinou).
K monitorování postupu léčby se častěji používají nádorové markery: pokud jejich koncentrace v průběhu léčby klesá, může to být jeden ze signálů o účinnosti použité léčby.
Stanovení koncentrací markeru může být také užitečné při detekci recidivy nádoru.
Typy rakoviny prsu
Rakovinu prsu lze klasifikovat podle různých kritérií: v závislosti na stadiu, mikroskopické struktuře a potenciální malignitě. Podrobný popis diagnózy pro každého pacienta obvykle zahrnuje přiřazení několika klasifikačních systémů. Nejdůležitější z nich jsou:
-
histologické hodnocení
Mikroskopické vyšetření vám umožní odpovědět na následující otázky:
- Z jakých buněk pochází rakovina prsu?
Nejběžnějším výchozím bodem pro vznik rakoviny jsou buňky v epitelu, které lemují sekreční trubice. Z těchto buněk pochází tzv duktální rakovina. Méně často se rakovina prsu vyvíjí v buňkách žlázových lalůčků, které produkují mléko. Tento typ se nazývá lobulární rakovina. Jiné, vzácnější podtypy jsou (v závislosti na typu buněk, které tvoří nádor) vč. mucinózní karcinom, tubulární karcinom a medulární karcinom.
- Infilují nádorové buňky okolní tkáň?
Histopatologické vyšetření umožňuje počáteční posouzení stupně postupu. Výsledkem vyšetření jsou 2 základní typy diagnóz:
- karcinom in situ (neinvazivní - neoplastické buňky jsou maligní, jsou však přísně odděleny od prostředí a neinfiltrují okolní tkáně). Odstranění rakoviny in situ nabízí velmi dobrou šanci na úplné uzdravení.
- invazivní rakovina - rakovinné buňky mají schopnost šířit se do okolních tkání.
- Jaké jsou maligní charakteristiky rakovinných buněk?
Při pohledu pod mikroskopem mohou buňky rakoviny prsu vypadat jako zdravé buňky kolem nich. Pak jim říkáme velmi různorodé. Dobře diferencované buňky jsou spojeny s lepší prognózou ve srovnání s těmi, které se výrazně liší ve struktuře od normálu. Rysy vysoké malignity neoplastických buněk jsou narušeny, chaotická struktura, nekontrolované množení, ztráta správné mikroskopické struktury.
Stupnice histologické malignity buněk se nazývá Grading a zahrnuje tři fáze:
- GI (vysoce zralé buňky - nejméně maligní)
- GII
- GIII (nejméně zralé buňky - nejvíce maligní)
-
hodnocení hormonálních receptorů a molekulárního podtypu
Velmi užitečným nástrojem při hodnocení prognózy a výběru terapie je kontrola, zda nádorové buňky reagují na hormonální signály díky speciálním receptorům umístěným v buněčné membráně.
Nejčastěji vyhledávané jsou receptory pro estrogeny, progesteron a tzv HER2 receptory. Přítomnost těchto receptorů je dobrým vstupním bodem pro cílené terapie.
Pokud mají rakovinné buňky například estrogenový receptor, existuje vysoká pravděpodobnost dobré odpovědi na terapii tzv. antiestrogeny.
Kombinace znalostí o přítomnosti hormonálních receptorů s dalšími specializovanými mikroskopickými vyšetřeními umožnila identifikaci molekulární klasifikace rakoviny prsu. Toto rozdělení zahrnuje podtypy s různou prognózou a očekávanou odpovědí na terapii. Patří jim:
- Luminal A subtype: Estrogen receptor usually present, low-grade cells
- Luminal B subtyp: často se vyskytuje estrogenový receptor, buňky vyššího stupně
- Bazální podtyp: obvykle chybí všechny tři typy receptorů (estrogen, progesteron, HER2) - proto se tomuto podtypu také říká „trojitý negativní“. Jeho vlastnosti určují omezenou použitelnost některých terapií a způsobují horší prognózu.
- HER2-pozitivní podtyp: zvýšená aktivita receptoru HER2 je spojena s větší agresivitou nádoru, zatímco na druhé straně umožňuje cílenou léčbu proti tomuto receptoru (Trastuzumab).
Klasifikace TNM
Mezinárodní klasifikace TNM bere v úvahu 3 základní rysy nádoru:
- T (tumor) - velikost tumoru
- N (uzliny) - postižení okolních lymfatických uzlin
- M (metastázy) - tvorba vzdálených metastáz
Stupeň klinického pokroku určuje prognózu a použitelnost různých typů terapie (více níže).
Rakovina prsu - léčba
Volba metody léčby rakoviny prsu vyžaduje konzultaci s týmem specialistů - chirurgů, onkologů, radioterapeutů, s přihlédnutím k pacientově perspektivě, jakož i důkladnou analýzu všech výsledků testů.
Je důležité si uvědomit, že rakovina prsu není jedno onemocnění - existuje mnoho podtypů, které se liší agresivitou a odpovědí na různé typy terapie. Závažnost onemocnění je vždy klíčovým faktorem při výběru léčebného režimu.
Chirurgická léčba rakoviny prsu
Chirurgie je primární léčba rakoviny prsu. Čím dříve je nádor detekován, tím větší je šance na úplnou a úspěšnou chirurgickou léčbu. Chirurgie může zahrnovat různé rozsahy tkání:
- lumpektomie, tj. odstranění samotného nádoru - tento typ operace se používá u malých nádorů
- kvadrantektomie, tj. odstranění nádoru spolu s jedním ze čtyř kvadrantů prsu
Obě výše uvedené léčby patří k tzv šetřící operace. V případě pokročilejšího karcinomu prsu se používá radikální chirurgický zákrok - mastektomie. Jedná se o postup k odstranění celého prsu.
Kromě chirurgického zákroku na prsní žláze může být také nutné odstranit postižené lymfatické uzliny. Chcete-li zjistit, zda se rakovinné buňky rozšířily do nich, tzv hlídkový uzel. Je to nejbližší lymfatická uzlina, kterou nejprve protéká lymfa z oblasti nádoru.
Pokud se v sentinelové uzlině nacházejí rakovinné buňky, znamená to, že mohou být napadeny také axilární lymfatické uzliny. V tomto případě je nutné je odstranit (tzv. Lymfadenektomie).
Když je sentinelová uzlina „čistá“ bez rakovinových buněk, není nutné odstraňovat zbývající lymfatické uzliny.
Radioterapie v léčbě rakoviny prsu
Ozařování může být doplňkovou léčbou k chirurgickému zákroku - umožňuje úplné zničení zbytků nádoru. Díky dalšímu využití radioterapie je možné provádět konzervativní operace.
Někdy se ozařování používá také před operací - aby se původně zmenšila velikost nádoru. Kombinace různých typů terapie se nazývá kombinovaná terapie.
Místní komplikace radiační terapie mohou zahrnovat:
- zčervenání kůže
- svědivá vyrážka
- lokální otok a bolestivost
Chemoterapie při léčbě rakoviny prsu
Cílem chemoterapie je zastavit dělení buněk, když se nerozmnožují. Stejně jako radiační terapii lze použít před a po operaci.
Chemoterapie je někdy základem léčby v případech pokročilého karcinomu prsu, kdy chirurgický zákrok není možný.
Bohužel působení chemoterapeutik je neselektivní, kromě ničení rakovinných buněk má také velký vliv na zdravé, správně se dělící buňky těla. Dnes je však stále více a více léků, které pomáhají snižovat přetrvávající vedlejší účinky chemoterapie.
Rovněž neustále pracujeme na nových režimech chemoterapie.
Jedním z úspěchů posledních let je vývoj tzv metronomická chemoterapie. Jeho hlavním předpokladem je podávání malých dávek léků v krátkých intervalech (na rozdíl od tradiční chemoterapie, při které byly každých několik týdnů podávány vysoké dávky chemoterapeutik).
Díky tomu je terapie bezpečnější, způsobuje méně vedlejších účinků při zachování její účinnosti.
Hormonální terapie u rakoviny prsu
Přítomnost hormonálních receptorů na povrchu rakovinných buněk umožňuje provádět hormonální terapii. Pokud má rakovina estrogenové receptory, používají se léky, které tyto receptory blokují (např. Tamoxifen) nebo inhibují syntézu estrogenu (tzv. Inhibitory aromatázy, např. Anastrozol).
Další variantou hormonální terapie je inhibice produkce pohlavních hormonů vaječníky. Nejběžnějšími vedlejšími účinky tohoto typu léčby jsou zvýšení srážlivosti krve a snížení kostní minerální hustoty (osteoporóza).
Cílená terapie
Vina v porozumění biologii rakoviny vyústila v uvedení nových léků na trh, které se zaměřují na konkrétní cíle. Jedním příkladem je Trastuzumab, lék, který působí na receptory HER-2. Mnoho léků v této skupině je v současné době v klinických studiích. Významnou nevýhodou tohoto typu terapie je její velmi vysoká cena.
Adjuvantní a neoadjuvantní terapie
Pacientky léčené pro rakovinu prsu se mohou setkat s pojmy adjuvantní a neoadjuvantní terapie. Toto jsou názvy terapií, které doplňují operativní léčbu.
Adjuvantní léčba se používá po chirurgické léčbě - jejím cílem je eliminovat ty nádorové buňky, které nebyly během operace vyříznuty.
Na druhou stranu se před zákrokem používá neoadjuvantní léčba - umožňuje původně zmenšit nádor a zpomalit jeho růst.
V každém případě je léčebný režim zvolen individuálně - roli adjuvantní a neoadjuvantní léčby může hrát chemoterapie, radioterapie a hormonální terapie, stejně jako kombinace těchto metod.
Paliativní léčba
Paliativní léčba se provádí, když onemocnění nelze plně vyléčit. Jeho hlavním cílem je prodloužit a zlepšit kvalitu života pacienta. Používá se léčba, která působí přímo na nádor (všechny výše zmíněné metody) a zmírnění příznaků onemocnění. Mezi nejdůležitější terapeutické směry patří:
- analgetická léčba
- nutriční léčba
- psychoterapie
- snížení symptomů spojených s metastatickými ložisky
Prevence rakoviny prsu
U rakoviny prsu, stejně jako u jiných onemocnění, existují dvě fáze prevence: primární a sekundární. Primární profylaxe je zaměřena na prevenci výskytu onemocnění. Cílem sekundární profylaxe je včasné odhalení rakoviny a okamžité zahájení léčby.
Primární prevence rakoviny prsu
V případě rakoviny prsu je primární prevence méně důležitá než sekundární prevence - protože neexistuje 100% záruka prevence onemocnění. Určitě však stojí za to seznámit se s rizikovými faktory rakoviny prsu a omezit ty, na které máme vliv. Jedná se hlavně o prvky zdravého životního stylu:
- vyvážená strava
- fyzická aktivita
- omezení konzumace alkoholu
- udržení zdravé tělesné hmotnosti
Je také třeba si uvědomit zvýšené riziko způsobené hormonálními faktory, jako je pozdní mateřství nebo užívání léků obsahujících estrogen.
Sekundární prevence rakoviny prsu
Sekundární profylaxe je v současnosti nejdůležitější metodou činností zaměřených na zlepšení míry vyléčení a prognózy pacientek s diagnostikovanou rakovinou prsu. Detekce onemocnění v rané fázi je faktorem, který dává nejlepší šanci na plně efektivní léčbu.
Rakovina prsu může zůstat latentní po dlouhou dobu a nemusí způsobovat žádné příznaky. Z tohoto důvodu existují screeningové programy pro tuto rakovinu a informační kampaně ke zvýšení povědomí o jejich klíčové roli. Mezi nejběžnější metody sekundární prevence patří:
- screeningové testy
V Polsku existuje program prevence rakoviny prsu zaměřený na ženy ve věku 50-69 let. V rámci programu mohou pacienti podstoupit screeningovou mamografii každé 2 roky. V některých případech (například v rodinné anamnéze rakoviny prsu) mohou být pacientky každý rok odesílány ke vyšetření.
Screening pomocí mamografie se nedoporučuje u mladších žen, pokud neexistují zvláštní indikace. Podmínkou pro zlepšení celostátních statistik účinnosti léčby rakoviny prsu je účast na screeningových testech nejvyššího procenta pozvaných pacientek.
V Polsku povědomí o prevenci a hlášení žen neustále roste. Stále jsou však výrazně nižší než v západní Evropě.
- samovyšetření prsou
Účinnost samovyšetření prsu při snižování úmrtnosti na rakovinu prsu nebyla vědecky prokázána. Většina lékařů nicméně doporučuje pacientům, aby pravidelně hodnotili vzhled prsou a hledali jakékoli změny na prsou: hrudky, vrásky na kůži nebo výtok z bradavek.
Test by měl být proveden v první fázi cyklu. Samovyšetření pomáhá získat povědomí o normálním vzhledu a konzistenci prsních žláz. Díky tomu je možné rychle zaznamenat jakékoli změny. Pacientky, které pravidelně vyšetřují prsa, si také více uvědomují onkologii a jsou ochotnější podstoupit screeningové testy.
- profylaxe u vysoce rizikových skupin
U pacientů s vysokým rizikem vzniku rakoviny prsu platí zvláštní profylaktická doporučení. Potvrzení existence mutací v genech BRCA1 nebo BRCA2 nebo přítomnost rodinné anamnézy rakoviny prsu je základem pro dřívější implementaci a častější screening.
Profylaktické mamografické / ultrazvukové vyšetření (v závislosti na struktuře prsu) by mělo být prováděno každoročně, počínaje věkem 25 let. U nositelů mutace BRCA se doporučuje další zobrazování magnetickou rezonancí.
Někteří pacienti s touto mutací se rozhodnou podstoupit profylaktickou mastektomii, tj. Odstranění prsu. Jedná se o metodu, která významně snižuje riziko rakoviny, ale je také spojena s vysokou psychickou zátěží pro pacienty.
Dalším typem profylaxe vyhrazené pro vysoce rizikové ženy je preventivní podávání estrogenových blokátorů (např. Tamoxifen). Rozhodnutí o zavedení takové terapie se vždy přijímá individuálně, protože užívání těchto léků je spojeno s rizikem závažných nežádoucích účinků (například tromboembolických příhod).
Rakovina prsu a plodnost, těhotenství, kojení
Rostoucí výskyt rakoviny prsu u mladých žen a pozdní mateřství představuje pro lékaře a pacienty problémy spojené s plánováním a zvládáním těhotenství tváří v tvář rakovině.
Pacientkám plánujícím těhotenství po léčbě rakoviny prsu se doporučuje počkat alespoň dva roky po ukončení léčby. Toto je období, kdy je riziko relapsu největší.
Kromě toho je velmi důležité zvážit možné účinky protinádorové léčby na vaši plodnost. Chemoterapie má nejvýznamnější dopad na reprodukční funkci. Jeho významným vedlejším účinkem může být dočasná nebo trvalá neplodnost (zejména u starších pacientů). Z tohoto důvodu se některé ženy před zahájením léčby rozhodnou použít techniky asistované reprodukce (in vitro) - zmrazení vajíček nebo embryí.
Detekce rakoviny prsu u těhotné ženy může být obtížnější kvůli fyziologickým rozdílům v tomto období. Některé příznaky mohou být mylně spojeny s průběhem těhotenství, a proto je možné je přehlédnout.
Skutečnost o koexistenci těhotenství a rakoviny nezhoršuje prognózu, ačkoli rakovina prsu v raném věku je často charakterizována větší agresivitou a odolností vůči léčbě.
Diagnóza a léčba rakoviny prsu u těhotné ženy je podobná jako v jiných případech, ale existují určité důležité rozdíly.
Nejprve se vyhneme diagnostickým testům, které používají velké množství záření. Léčba nezahrnuje radio- nebo hormonální terapii.
Podávání chemoterapie je pozastaveno v prvním trimestru těhotenství - to je doba, kdy se tvoří vnitřní orgány plodu a riziko jejich toxického poškození je největší. Většina chemoterapeutických léků může být podávána během druhého a třetího trimestru.
Chirurgické odstranění nádoru lze v zásadě provést v jakékoli fázi těhotenství. Pokud je potřeba agresivnějšího zacházení, může být nutné dřívější datum splatnosti.
Možnost kojení během a po protinádorové léčbě závisí na mnoha faktorech. Pokud dostáváte chemoterapii po porodu, nesmíte kojit. Existuje riziko proniknutí léku do potravy a související účinky na novorozence.
Kojící kapacita po operaci závisí na jejím rozsahu.
Na druhé straně může být radioterapie spojena s poruchami vylučování mléka a rizikem zánětu prsní žlázy vyvolaného zářením.
Rakovina prsu u mužů
Asi 1% všech případů rakoviny prsu se vyskytuje u mužů.
Mnoho případů této rakoviny u mužů je spojeno s genetickou predispozicí - přítomností mutací v genech BRCA (hlavně BRCA2).
Mezi další rizikové faktory patří hormonální poruchy, zejména snížení množství mužských pohlavních hormonů (hlavně testosteronu) a zvýšení množství ženských hormonů (estrogeny). Mezi nejčastější příčiny těchto změn patří onemocnění jater, užívání hormonálních léků a obezita.
Dalším faktorem, který zvyšuje riziko vzniku onemocnění, je chronická konzumace alkoholu.
Diagnóza rakoviny prsu u mužů může být rychlejší, pokud si dříve všimnete hrudky (malého objemu prsou).
Na druhou stranu mnoho mužů si neuvědomuje, že jejich pohlaví nevylučuje možnost rakoviny prsu.
Průběh diagnostiky a léčby je podobný schématům používaným u žen.
Rakovina prsu u mužů je relativně často charakterizována přítomností estrogenových a progesteronových receptorů, díky nimž je citlivá na hormonální terapii.
Srovnání účinnosti různých léčebných režimů a odezvy na nové cílené léky nebylo dosud potvrzeno v multicentrických výzkumných studiích kvůli relativně vzácnému výskytu této rakoviny u mužů.
Bibliografie:
- „Povědomí a současné znalosti o rakovině prsu“ M. Akram, M. Iqbal, M. Daniyal, A. U. Khan, Biologický výzkum 2017, online přístup
- „Klinická diagnostika a léčba rakoviny prsu“ E. McDonald, A. Clark J. Tchou, P. Zhang, G.M. Freedman, The Journal of Nuclear Medicine, 1. února 2016, online
- „Rakovina prsu během těhotenství“ S. Durrani, S. Akbar, H. Heena, Cureus 2018, online přístup
- Národní registr rakoviny, www.onkologia.org.pl

Přečtěte si více článků od tohoto autora
















-kiedy-go-wykona-jak-przebiega.jpg)